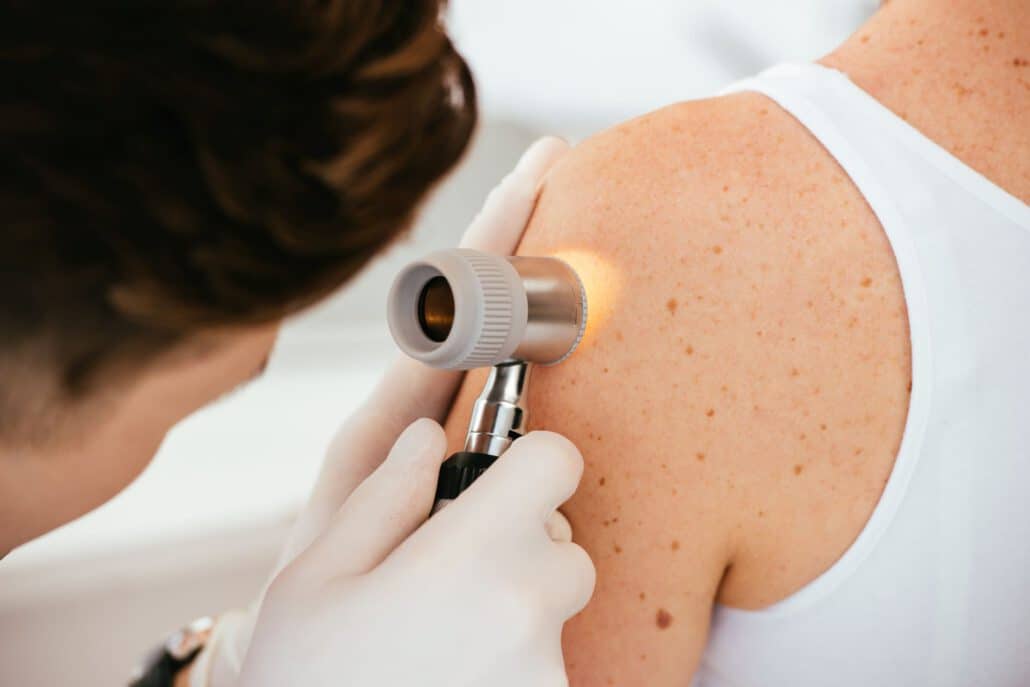
Regelmäßige Früherkennungsuntersuchungen für die gesamte Bevölkerung sollen schwarzen Hautkrebs früh erkennen und dadurch die Zahl von schweren Erkrankungen und Todesfällen reduzieren. Doch die Studienlage zu solchen allgemeinen Hautkrebs-Screening ist erstaunlich dürftig. Ein aktueller Cochrane Review kommt zu dem Schluss: Die bislang vorliegenden Daten lassen keine eindeutigen Schlüsse zu Nutzen und Risiken zu.
In Deutschland gibt es, anders als in Österreich und der Schweiz, ein nationales Screeningprogramm zur Früherkennung von Hautkrebs. Anspruch auf die Reihenuntersuchung haben dort seit 2008 alle gesetzlich Versicherten ab 35 Jahren. Erklärtes Ziel der frühen Erkennung ist es, die Behandlung einfacher zu machen und die Heilungschancen zu erhöhen. Dank einem flächendeckenden Hautkrebs-Screening soll die Bevölkerung im Durchschnitt gesünder und länger leben, so die Hoffnung. Dies erscheint den meisten Menschen logisch und intuitiv richtig.
Intuition auf dem Prüfstand
Doch erzielen Screenings auf Hautkrebs wirklich das, was wir uns von ihnen erhoffen? Dass man bei Früherkennungsuntersuchungen stets den Nutzen gegen die weniger offensichtlichen, aber zum Teil durchaus erheblichen Risiken abwägen muss, haben wir bereits im ersten Beitrag unserer Serie zur Krebsfrüherkennung besprochen. Dies gilt sowohl für die individuelle Entscheidung für oder gegen eine Untersuchung als auch für die Frage, welcher Netto-Nutzen von Screening-Programmen auf Ebene der gesamten Bevölkerung erwartbar ist. Und natürlich kann diese Abwägung für jeden Typ von Früherkennungsuntersuchung anders ausfallen.
Was ist Hautkrebs? Und wie läuft eine Früherkennungsuntersuchung ab?
Es gibt verschiedene Arten von Hautkrebs die in vielfältigen Erscheinungsformen auftreten. Man unterscheidet zwischen dem schwarzen Hautkrebs (malignes Melanom) und dem weißen Hautkrebs, zu dem das Basalzellkarzinom (Basaliom) und das Plattenepithelkarzinom zählen. Zudem gibt es noch einige weitere, aber seltene Formen.
Ein Melanom sitzt zu Beginn an der Hautoberfläche, ist dünn und wächst langsam. Im Laufe der Zeit kann es in tiefere Hautschichten vordringen und letztlich Metastasen bilden, also Tochtergeschwülste in anderen Organen.
Ein erhöhtes Hautkrebsrisiko haben zum Beispiel hellhäutige Erwachsene ab 50 Jahren, Personen mit vielen oder großen Muttermalen, zurückliegenden Hautkrebserkrankungen oder bei familiärer Vorbelastung. Besonders gefährdet sind sonnenempfindliche Menschen, also solche mit roten Haaren, sehr heller Haut, vielen Sommersprossen und hellen Augen.
An schwarzem Hautkrebs erkrankten 2018 in Deutschland:
• ca. 26 von 100.000 Frauen
• ca. 29 von 100.000 Männern
Die meisten Menschen versterben nicht an ihrer Hautkrebserkrankung. Einen tödlichen Verlauf nimmt schwarzer Hautkrebs (innerhalb von 10 Jahren) bei
• ca. 11 von 100 Melanom-Patienten und
• ca. 6 von 100 Melanom-Patientinnen
Wie läuft eine Hautkrebsfrüherkennung ab?
Ein Erwachsener hat fast zwei Quadratmeter Haut, die geschultes Gesundheitspersonal zunächst mit dem bloßen Auge absucht. Dabei stehen auch „versteckte“ Stellen wie Fußsohlen, Zehenzwischenräume, Kopfhaut und Hautfalten im Fokus. Bei Auffälligkeiten kommt ein spezielles, leicht handhabbares Auflichtmikroskop zum Einsatz, das Dermatoskop. Besteht Verdacht auf Hautkrebs, muss eine Gewebeprobe genauer untersucht werden. Wichtig ist natürlich auch eine umfassende Dokumentation der Ergebnisse, sodass Veränderungen im Laufe der Zeit erkennbar werden.
Der Frage nach den Effekten eines Hautkrebsscreenings geht ein 2019 erschienener Cochrane Review nach, den die Medizinerin Minna Johansson von Cochrane Schweden zusammen mit drei Kollegen aus Dänemark erstellt hat. Das Team wollte dabei sowohl die positiven Effekte als auch die schädlichen Begleiterscheinungen des Screenings auf schwarzen Hautkrebs (Melanome) beleuchten.
Frustrierende Ergebnisse zum Hautkrebs-Screening
Dafür durchsuchte das Forschungsteam im Mai 2018 Literaturdatenbanken und Studienregister nach aussagekräftigen Studien. Nach dem Sichten von hunderten Publikationen genügten letztlich aber nur zwei schon etwas ältere Studien (Weinstock 2007, Aitken 2002) den strengen, vorab festgelegten Einschlusskriterien des Forschungsteams. An den beiden Studien haben insgesamt knapp 65.000 Personen aus den USA und Australien teilgenommen.
Die Auswertung war zwar vergleichsweise schnell und einfach, sie dürfte für Johansson und ihr Team aber auch ziemlich frustrierend gewesen sein. Denn keine der beiden Arbeiten enthielt Daten, aus denen sich solide Aussagen zu den positiven und negativen Effekten des Hautkrebsscreenings ableiten ließen.
65.000 Teilnehmende, Null Endpunkte
Dabei sahen die Studien auf den ersten Blick vielversprechend aus: Streng per Zufall wurden die Teilnehmenden einer Interventionsgruppe oder eine Kontrollgruppe zugeteilt. Die amerikanische Interventionsgruppe erhielt umfassende Beratung zur Selbstuntersuchung (Check-It-Out Project); die australische Interventionsgruppe bekam Einladungen zu einem professionellen Screening sowie weiterführende Informationen. Die Teilnehmenden der Kontrollgruppen bekamen ein Diät-Programm bzw. lebten in Gemeinden ohne Screening-Programm.
In beiden Studien ist zwar nachzulesen, wie viele Personen zur Früherkennung gingen oder sich selbst auf auffällige Hautveränderungen untersuchten. Doch diese Teilnahmedaten geben keine Auskunft über Nutzen und Schaden. Die von Johansson geforderten sogenannten patientenrelevanten Endpunkte – also vor allem Angaben zur Häufigkeit von Hautkrebserkrankungen und Todesfällen – fehlen in beiden Arbeiten. Auch zu Endpunkten wie Lebensqualität, psychologischer Belastung, Überdiagnosen sowie falsch-positiven und falsch-negativen Befunden enthalten sie keine Daten. Besonders interessant wäre dies für die australische Studie gewesen. Doch deren Weiterführung scheiterte an der Finanzierung.
Streng genommen bleibt es also unklar, ob das Screening auf Hautkrebs schwere Krankheitsverläufe und Todesfälle wirklich verhindern kann – und mit welchen Belastungen die Früherkennung für die Bevölkerung einhergeht. Deswegen kommen Johansson und ihr Team zu dem Schluss, dass es auf Basis der gegenwärtigen Studienlage nicht möglich sei, ein Hautkrebsscreening für die symptomfreie Allgemeinbevölkerung zu empfehlen – oder davon abzuraten.
Gravierende Wissenslücken
Dem Cochrane Review zufolge klaffen derzeit etliche grundlegende Wissenslücken. Dazu gehören:
- Es fehlen belastbare Daten zur Häufigkeit von Hautkrebserkrankungen und Todesfällen mit bzw. ohne Screening.
- Wir wissen nicht genau, wie viele falsch-positive Ergebnisse das Screening produziert. Diese „falschen Alarme“ haben unnötige Abklärungsuntersuchungen und psychologische Belastungen während der Wartezeit zur Folge.
- Ebenso fehlen konkrete Anhaltspunkte zur Gefahr von „Überdiagnosen“. Dies sind Fälle von Hautveränderungen, die sich auch ohne Screening und Therapie nie zu einem spürbaren Gesundheitsproblem entwickelt hätten.
- Zur Anzahl von falsch-negativen Befunden sind keine konkreten Aussagen möglich. Diese können die Betroffenen in falscher Sicherheit wiegen („alles in Ordnung“) und den Behandlungsbeginn verzögern.
- Der Effekt des Screenings auf die Lebensqualität.
- Welche Ressourcen verbraucht das Screening? Damit sind finanzielle Kosten für das Screening selbst, aber auch Gesundheitsleistungen in weiterer Folge gemeint, zum Beispiel Abklärungsuntersuchungen und Krebstherapien.
- Auch Opportunitätskosten wären interessant. Dazu zählt die Screening-Arbeitszeit des Gesundheitspersonals, das deswegen nicht an anderer Stelle zum Einsatz kommt. Dies kann in Mangelsituationen zu Engpässen führen.
Um Nutzen und Risiken von Hautkrebs-Screenings bestimmen zu können, halten Johansson und Team weitere randomisiert-kontrollierte Studien (RCTs) für unabdingbar. Eine wissenschaftlich berechtige Forderung, die in der Praxis jedoch an ihre Grenzen stoßen dürfte. Denn weil Hautkrebs eine relativ seltene Erkrankung ist, müssten Hochrechnungen zufolge mindestens 800.000 Personen an einer solchen Studie teilnehmen, um ihr ausreichend statistische Power zu verleihen und mögliche Effekte deutlich erkennbar zu machen.
Zeitlose Prinzipien für ein sinnvolles Screening
Um ein Screening für die Allgemeinbevölkerung auszurollen, also Gesunde ohne konkreten Verdacht oder bekanntes erhöhtes Risiko zu einer Früherkennung einzuladen, ist ein sorgfältiges Abwägen der Vor- und Nachteile notwendig.
Eine zeitlose Hilfestellung dafür bietet noch heute ein Buch, das James Wilson und Gunnar Jungner 1968 schrieben. Darin definierten sie zehn entscheidende Voraussetzungen für ein aussichtsreiches Screening-Programm:
1) Die Krankheit muss ein bedeutsames Gesundheitsproblem darstellen.
2) Zum Verlauf der Krankheit sollte bereits fundiertes Wissen vorliegen.
3) Die Krankheit sollte in einem Frühstadium zu erkennen sein.
4) Die Behandlung im Frühstadium sollte Vorteile gegenüber der Behandlung in einem späteren Stadium haben.
5) Es muss einen Test zur Erkennung im Frühstadium geben.
6) Dieser Test sollte für die Bevölkerung gut annehmbar sein.
7) Die Intervalle zwischen den Screenings sollten festgelegt sein.
8) Das Gesundheitssystem sollte entsprechende Ressourcen haben, um den Aufwand bewältigen zu können, der durch das Screening entsteht.
9) Der Nutzen sollte größer sein als die möglichen körperlichen und psychischen Schäden.
10) Die Kosten sollten in einem angemessenen Verhältnis zum Nutzen stehen.
Die Krux an den Beobachtungsstudien
Angesichts der geringen Aussagekraft der vorhandenen Studien und der enormen Hürden, die Wissenslücken künftig zu schließen, stellt sich die Frage: Warum mangels RCTs nicht einfach auf Studien mit anderem Design zurückgreifen, sozusagen auf die zweitbeste Wahl? Immerhin gibt es etliche Beobachtungsstudien zum Hautkrebs-Screening. Doch das Cochrane-Team entschied sich gegen diese Option. Denn solchen Studien hafte ein allzu großes Verzerrungsrisiko an, so die Begründung.
Ein Beispiel ist die Beobachtungsstudie SCREEN (Skin Cancer Research to Provide Evidence for Effectiveness of Screening in Northern Germany), durchgeführt vor fast 20 Jahren in ganz Schleswig-Holstein. Ein ambitioniertes Projekt, das eigentlich für mehr Klarheit hätte sorgen sollen.
Teil der Studie war eine Awareness-Kampagne, die einerseits beim Gesundheitspersonal, andererseits in der breiten Öffentlichkeit das Bewusstsein für das Screening steigern sollte. Offenbar mit Erfolg: Letztlich gingen ungefähr 360.000 Erwachsene (von 1,9 Mio. Anspruchsberechtigten) zum Screening. Bei 620 davon wurde tatsächlich ein Melanom entdeckt – das waren wesentlich mehr Neudiagnosen als in den Jahren ohne allgemeines Screeningprogramm.
Und es gab nicht nur einen Anstieg bei den erkannten Fällen. Die frühe Entdeckung schien auch die erhoffte Wirkung zu haben: In den rund fünf Jahren nach dem Screening wurde in der Sterbestatistik deutlich seltener Hautkrebs als Todesursache registriert. So wurden in Schleswig-Holstein (mit Screening) 0,9 Hautkrebs-Todesfälle pro 100.000 Einwohner*innen verzeichnet. Im Vergleich dazu lag diese Zahl in deutschen und dänischen Nachbarregionen (ohne Screening) bei 1,7 Hautkrebs-Todesfällen pro 100.000 Einwohner*innen.
Der Teufel steckt im Detail
Das klingt auf den ersten Blick nach einer starken Wirkung. Doch etliche Fachleute sehen diesen vermeintlichen Effekt innerhalb von fünf Jahren äußerst skeptisch: Er kam zu schnell und war zu groß, um glaubwürdig zu sein. Schon etwa zwei Jahre später erreichten die Hautkrebs-Todesfälle wieder das alte Niveau. Es ist plausibel, dass der anfangs verzeichnete Rückgang der Hautkrebssterblichkeit nicht dem wirklichen Geschehen entsprach. Vielmehr könnten aufgrund fehlender Verblindung Todesursachen falsch berichtet worden sein (eine sogenannte differential misclassification of death). Dafür spricht, dass es während des Programms einen deutlichen, kaum erklärbaren Anstieg an Todesfällen gab, die zwar bösartigem Krebs zugeschrieben, aber nicht genauer definiert wurden.
Andere Beobachtungsstudien konnten keine Hinweise auf einen Zusammenhang zwischen Screening und eine Reduktion der Sterblichkeit finden. Es scheint also kein Weg vorbeizuführen an einer soliden randomisiert-kontrollierten Studie mit genügend Teilnehmer*innen und ausreichender Laufzeit – nur sie könnte zeigen, was wirklich dran ist an der Intuition rund um die Prävention.
Weiterführende Infos: Wie sinnvoll ist die Hautkrebs-Früherkennung? (gesundheitsinformation.de)
Alle Beiträge aus unserer Serie zu Krebsfrüherkennung und Screening:
- Vorsorge, Früherkennung, Screening – Kann man dem Krebs zuvorkommen?
- Der Test des Dr. Papanicolaou (Gebärmutterhalskrebs)
- Hautkrebs-Screening: Das letzte Wort ist noch nicht gesprochen
- Allgemeine Gesundheitschecks ohne Wirkung: „Den Steuerzahlenden viel Geld gespart“
- Prostatakrebs: Wie sinnvoll ist die Früherkennung?
- Darmkrebs-Früherkennung – ein Screening der besonderen Art
- Brustkrebs-Screening per Mammografie